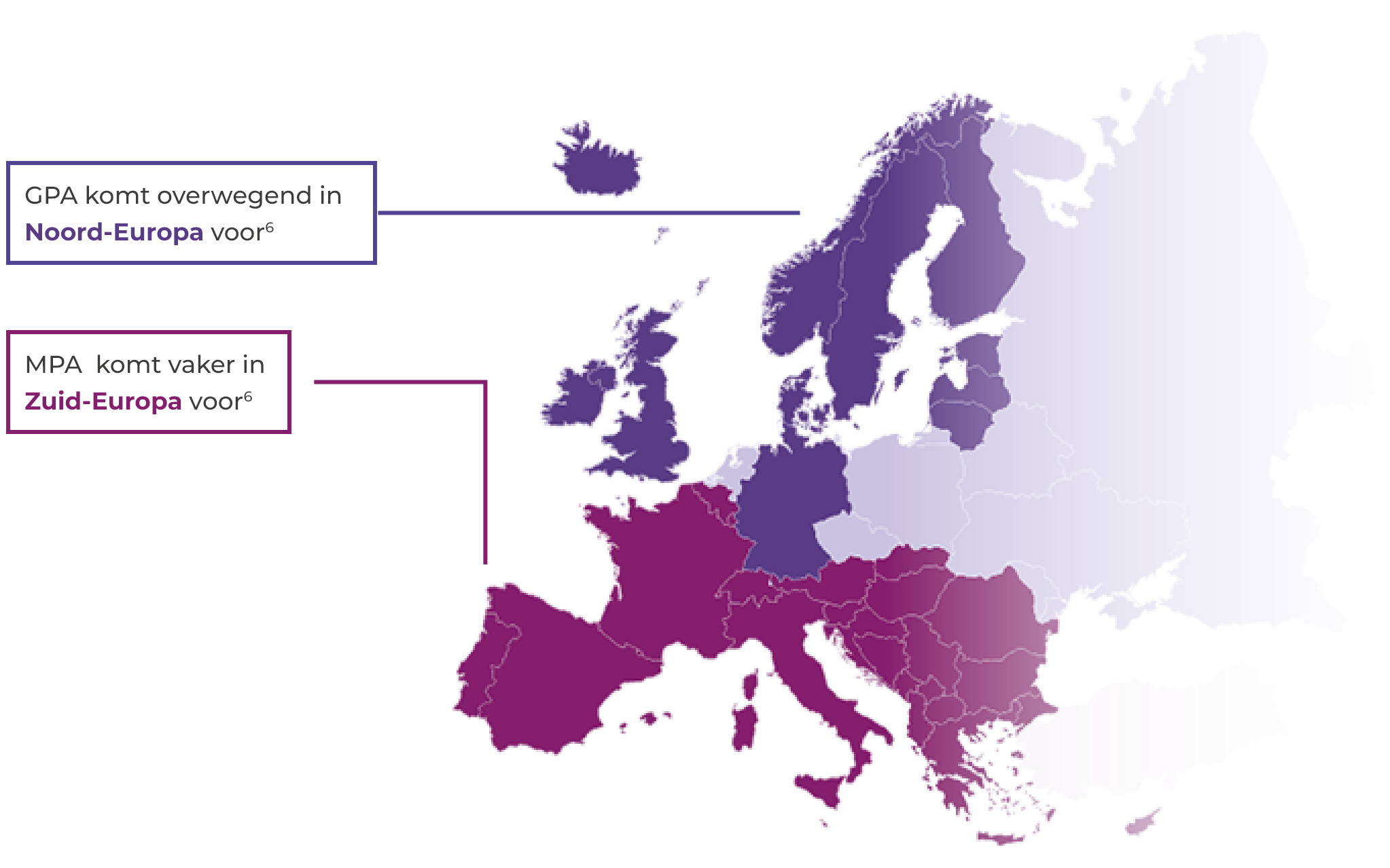
Incidentie en prevalentie van AAV
Types AAV
De belangrijkste subtypen van AAV zijn Granulomatose met polyangiïtis (GPA, vroeger 'ziekte van Wegener ' genoemd) en Microscopische polyangiïtis (MPA). Het andere subtype is Eosinofiele granulomatose met polyangiïtis (EGPA, vroeger 'Churg-Strauss-syndroom' genoemd).2,3 Deze website concentreert zich vooral op GPA en MPA.
AAV is een zeldzame aandoening2
- Wereldwijde prevalentie: 30-218 gevallen per miljoen mensen4
- Incidentie in Europa: 13-20 gevallen per miljoen mensen2,4
Het voorkomen van AAV
- AAV kan zowel jongere als oudere mensen treffen, maar is zeldzaam bij kinderen en jongeren, terwijl de incidentie toeneemt met de leeftijd2,5
- AAV komt iets vaker voor bij mannen (jaarlijks incidentiepercentage ongeveer 60%) van de totale incidentie2,5
Systemische orgaanschade
AAV kan resulteren in systemische orgaanschade en - falen, waarbij de nieren en de longen de belangrijkste doelorganen zijn1-3
AAV kan resulteren in schade aan belangrijke organen zoals de longen, nieren, het zenuwstelsel, het maag-darmstelsel, de huid, de ogen en het hart. 3,4Zowel GPA als MPA vertonen veel klinische overeenkomsten, terwijl EGPA (Eosinofiele granulomatose met polyangiïtis, vroeger 'Churg-Strauss-syndroom' genoemd) duidelijk verschillend is.2
Maar liefst 23% van de PR3- en MPO-ANCA-positieve patiënten die niervervangende therapie (renal replacement therapy, RRT) nodig hebben op het moment van diagnosestelling overlijdt binnen 6 maanden en 29% heeft geen herstel van de nierfunctie.5* Van de patiënten met aangedane nieren bij diagnose, treedt bij 13% van de PR3- en MPO-ANCA-positieve patiënten binnen 3 jaar na de diagnose ESRD op. Vergeleken met patiënten met een korte prodromale fase hebben patiënten met een lange prodromale fase (>22 weken tussen de eerste AAV-symptomen en de diagnose) een grotere kans op proteïnurie na 6 maanden en een verdubbeld risico op ESRD na 3 jaar. Dat toont het belang aan van een vroege diagnose om een verbetering van de nierfunctie te bewerkstelligen.6†

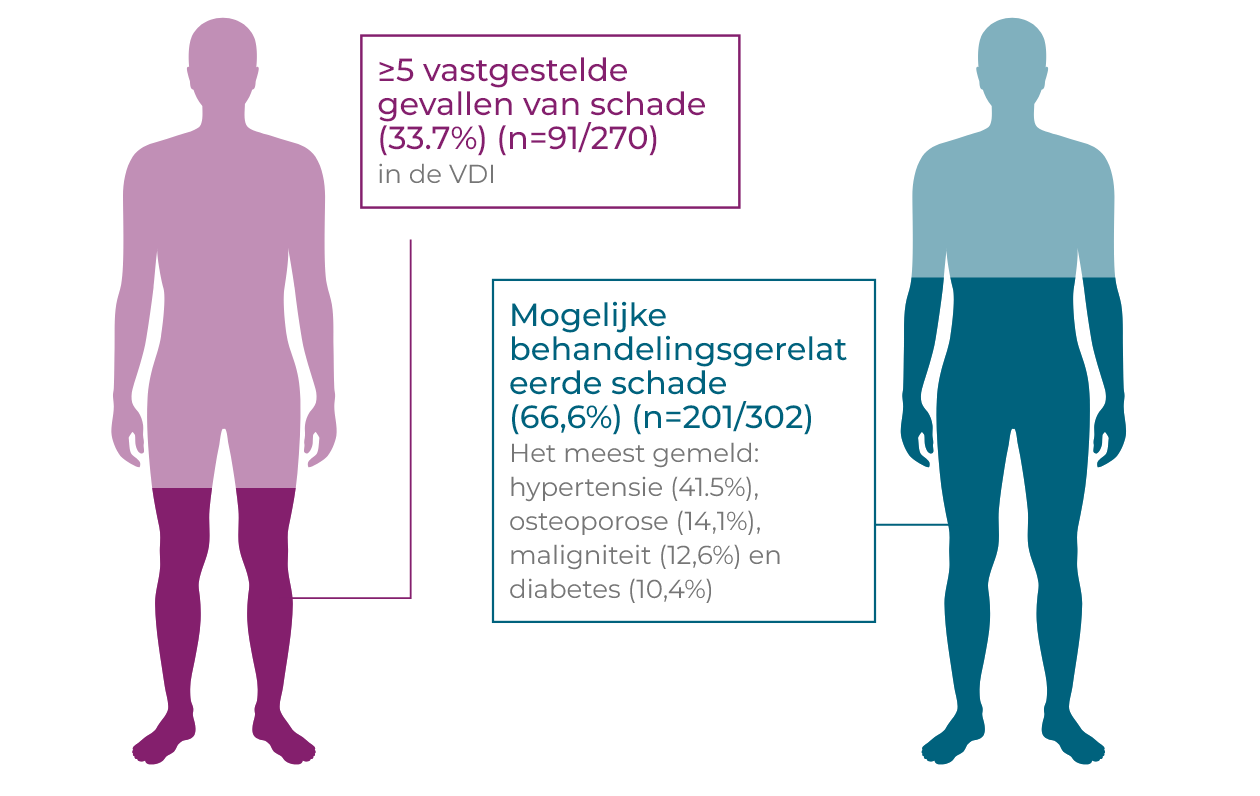
GPA- en MPA-patiënten ontwikkelen gecumuleerde orgaanschade als gevolg van een combinatie van vasculitisactiviteit en glucocorticoïde-gerelateerde ongewenste bijwerkingen1–3
Een langdurige en herhaalde toediening van hoge doses glucocorticoïden wordt in verband gebracht met een verhoogd risico op een begin/verergering van diabetes mellitus, hypertensie, osteoporose, avasculaire botnecrose, maligniteit, staar en andere slopende bijwerkingen.1,2*† In een onderzoek bij nieuw gediagnosticeerde GPA- en MPA-patiënten gedurende 7 jaar steeg de frequentie van de schade, inclusief mogelijke behandelingsgerelateerde schade, in de loop van de tijd (p<0,01). Bij de patiënten trad in eerste instantie een vroege toename van de schade na de diagnose op, waarbij 81,5% van de patiënten in de VDI na 6 maanden ≥1 orgaanschade had opgelopen, vergeleken met 24,4% van de patiënten van de baseline, met nierschade (proteïnurie en GFR <50 mL/minuut) en cardiovasculaire schade (hypertensie) als de meest frequente. Ernstige schade met een VDI-score ≥5 neemt in de loop van de tijd toe, bij een opvolging op lange termijn vertoonde 33,7% van alle patiënten ernstige schade. Hypertensie was het meest gemelde probleem bij de opvolging op lange termijn en daarbij werd een accumulatie van cardiovasculaire schade in de loop van de tijd aangetoond. Bij de baseline had 4,8% van de patiënten hypertensie; binnen 6 maanden steeg dit tot 17,0% en op lange termijn had 41,5% van de patiënten hypertensie (p<0,01).2†
Aanzienlijke langdurige vasculitisschade werd onafhankelijk van elkaar in verband gebracht met een verhoogde cumulatieve inname van glucocorticoïden (p=0,016).3†
Deze ernstige morbiditeit ging gepaard met een significant verhoogd sterfterisico op lange termijn, met een risicoquotiënt van 2,41 (95% BI: 1,74-3,34) bij GPA-patiënten in vergelijking met controlepatiënten met dezelfde leeftijd en hetzelfde geslacht.2–4†
Gemiddeld 7 jaar na de diagnose bij patiënten met GPA of MPA…2†
Mortaliteit en morbiditeit
AAV leidt tot een verhoogd overlijdensrisico, met name in het eerste jaar na diagnose1,2*
In het eerste jaar na een GPA- of MPA-diagnose
(n=524), is het sterftepercentage 10,7% (n=561).1*
(n=524), is het sterftepercentage 10,7% (n=561).1*
Van deze patiënten
Is de helft (50%) van de sterfgevallen in het eerste jaar het gevolg van behandeling-gerelateerde infecties.1
In klinische onderzoeken is het cumulatieve overlevingspercentage na 2 en 5 jaar voor patiënten die nieuw gediagnosticeerd zijn met GPA en MPA respectievelijk 85% en 78%.3†
Gegevens van de AAV-patiëntenpopulatie suggereren dat het langetermijnsterftecijfer bij patiënten met AAV sterk is verbeterd in de laatste twintig jaar, maar dat het nog steeds niet zo goed is als bij matched-controlegroepen.2‡
In een onderzoek dat personen gedurende 5,2 jaar (mediaan) volgde, was het sterftecijfer bij nieuwe GPA- en MPA-patiënten die een conventionele behandeling kregen 2,6 keer hoger dan in een qua leeftijd en geslacht vergelijkbare bevolkingsgroep (p<0,0001).3†
Doorverwijzing, diagnose en opvolging
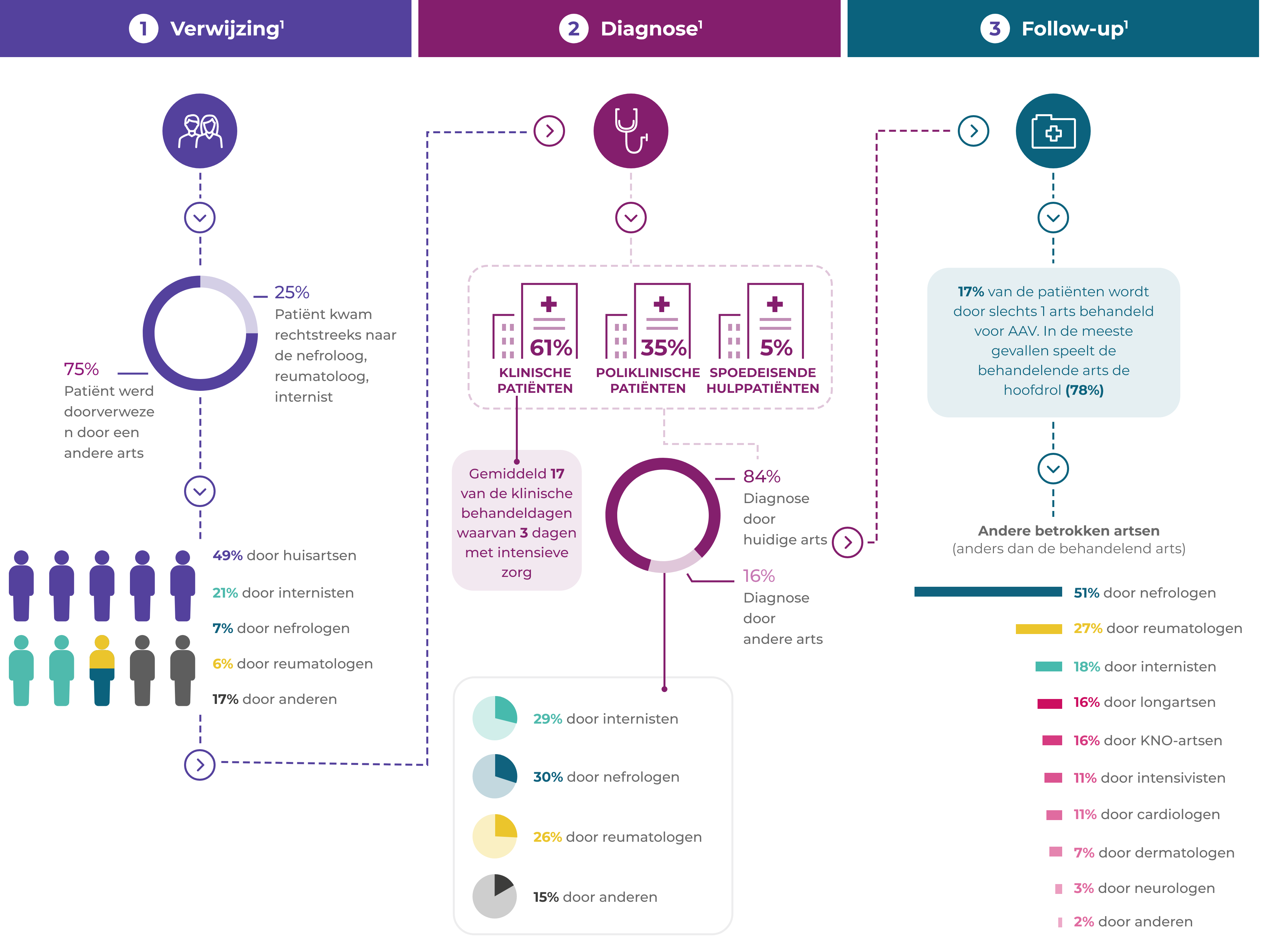
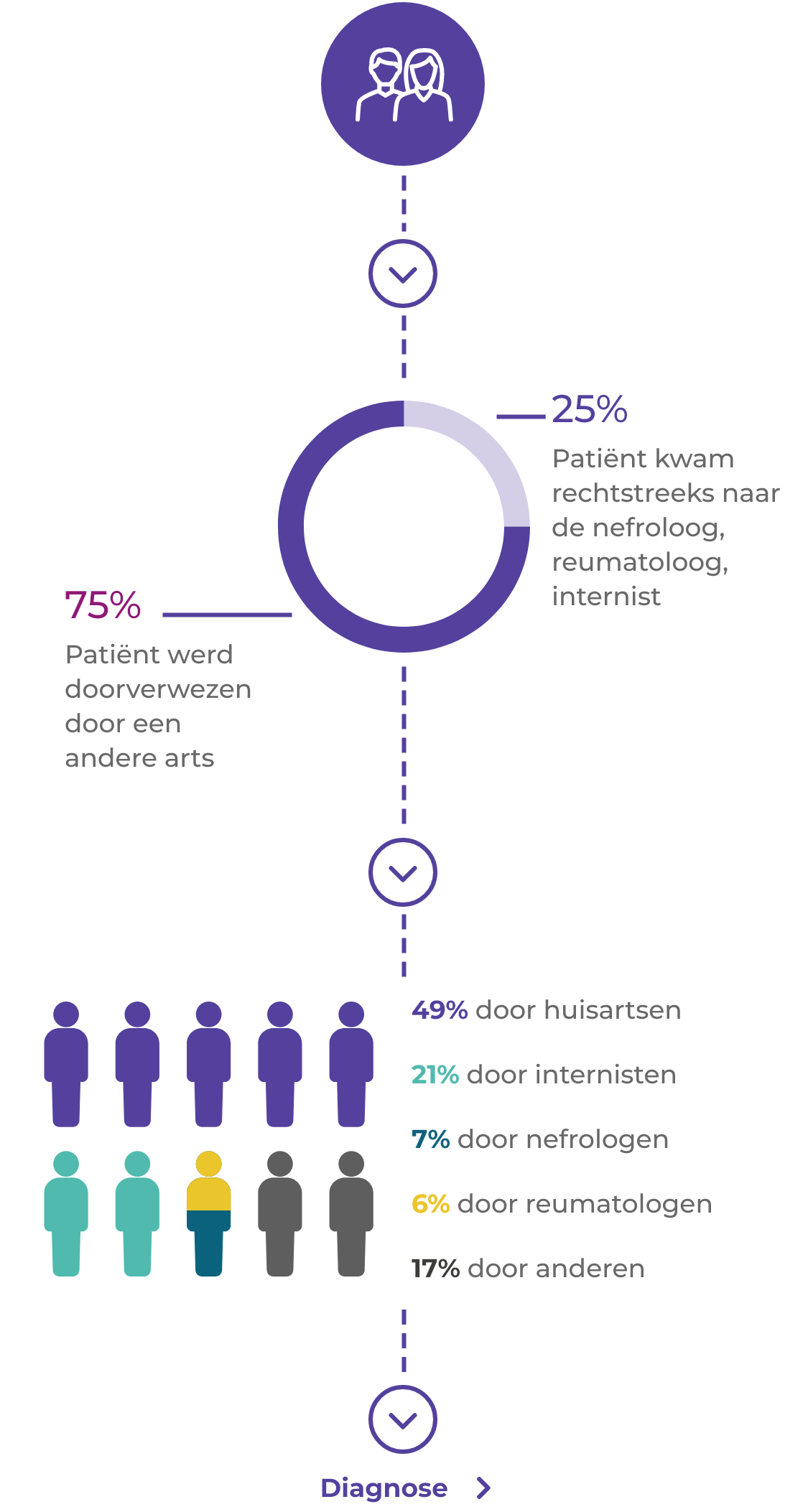
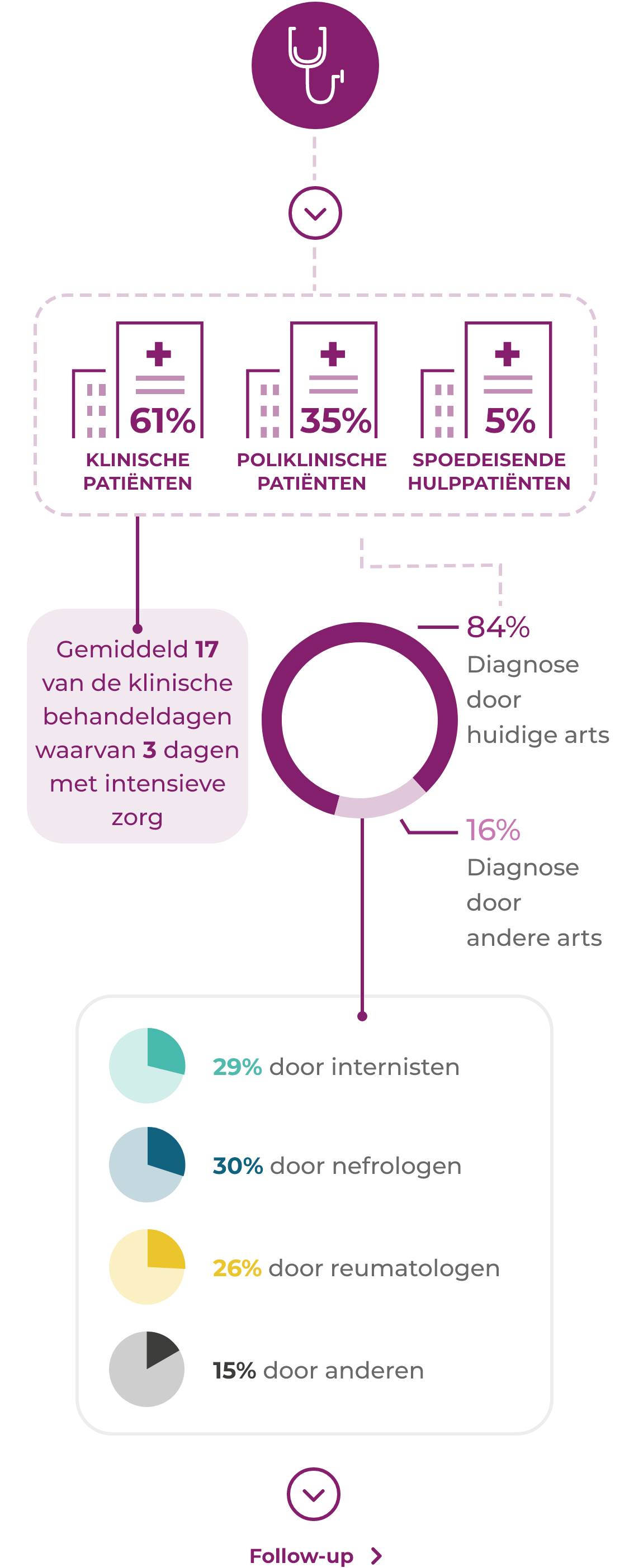
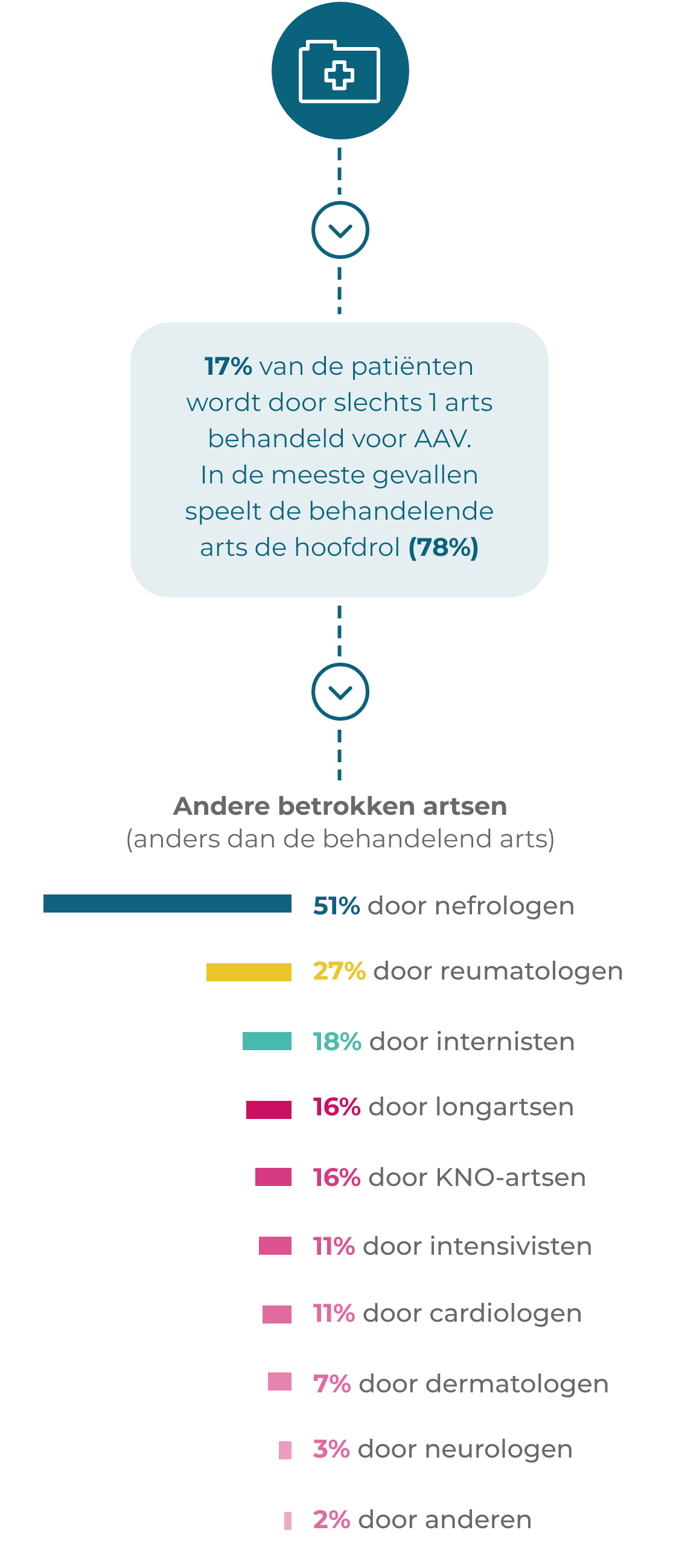
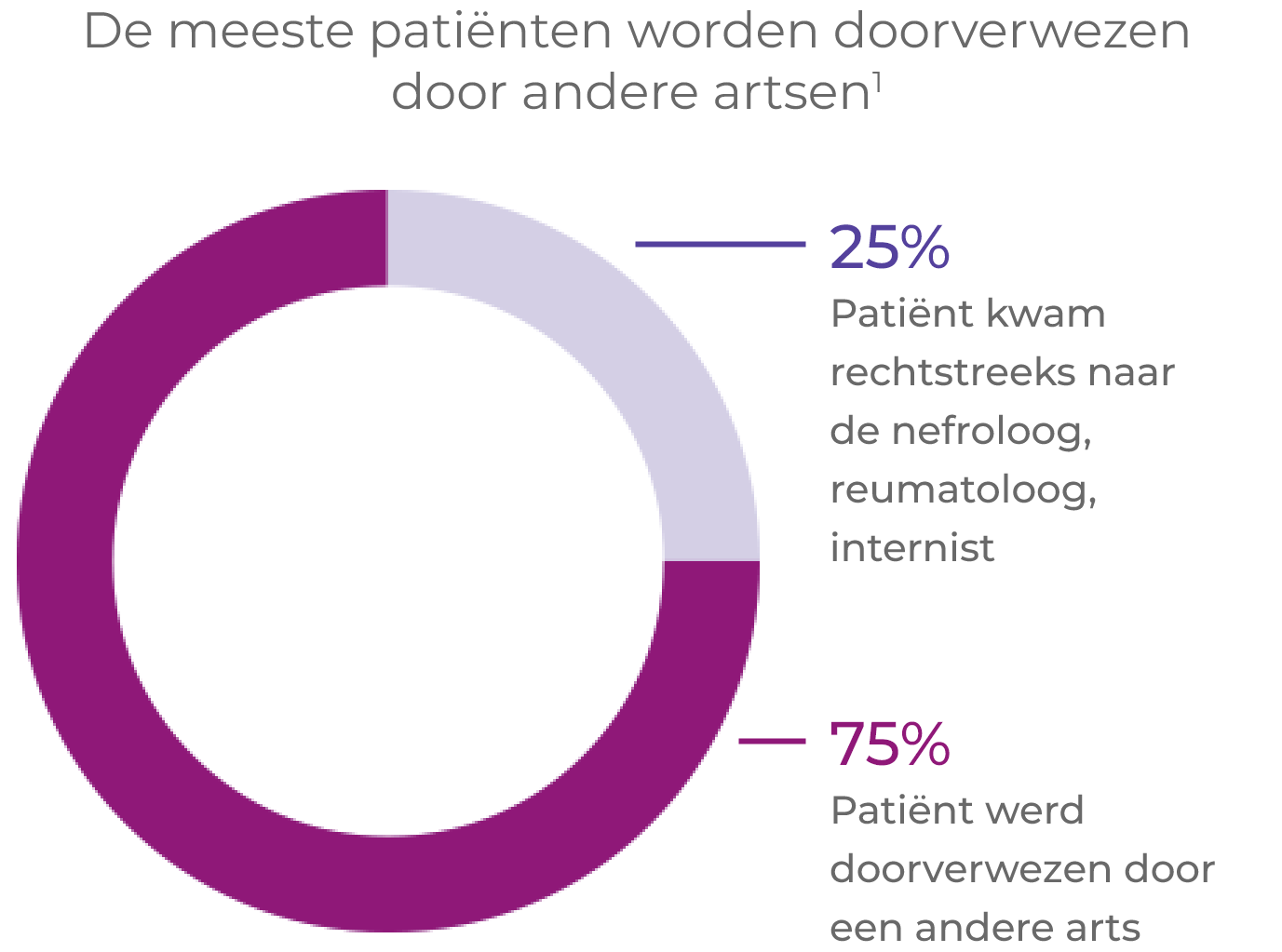
AAV-patiënten maken vaak een complex traject door van doorverwijzing en diagnose1*
Volgens de aanbevelingen van EULAR moeten patiënten toegang hebben tot voorlichting over de gevolgen van AAV en de prognose, de belangrijkste waarschuwingssymptomen en de behandeling (inclusief behandelingsgerelateerde complicaties). AAV vereist multidisciplinaire behandeling door centra met, of met gemakkelijke toegang tot, specifieke deskundigheid op het gebied van vasculitis2
Veel patiënten hebben bij presentatie een nierziekte, maar algemene niet-specifieke symptomen als reden voor verwijzing overheersen1
Nierziekte:64%
Vermoeidheid:58%
Koorts:54%
Gewichtsverlies:53%
Gewrichtspijn:47%
16% van de patiënten heeft de symptomen die aanleiding zijn voor verwijzing al meer dan 3 maanden voordat er een diagnose van AAV wordt gesteld1
Op het moment van diagnose komt comorbiditeit vaak voor (65% van de patiënten)1
Hypertensie:45%
Diabetes type 2:16%
COPD/astma:15%
Coronaire hartziekte:10%
Artritis:9%
Osteoporose:7%
BMI >35:6%
Hartfalen:6%
De relatieve zeldzaamheid en niet-specifieke presentatie van AAV kan bij een derde van de patiënten leiden tot vertraging van de diagnose van de ziekte met meer dan 6 maanden.3
De diagnose van AAV en de differentiatie tussen de subtypen GPA, MPA en EGPA zijn afhankelijk van de klinische symptomen van de patiënt, de resultaten van beelvormende onderzoeken en het laboratoriumonderzoek.3,4
Door de koppeling van anti-PR3 met GPA en anti-MPO met MPA is testen voor ANCA essentieel voor de diagnose.3–7
- Tot wel 20% van de GPA- en MPA-patiënten en meer dan 60% van EGPA-patiënten is ANCA-negatief.4
- Een positief ANCA-testresultaat kan worden gevonden bij andere aandoeningen zoals auto-immune hepatitis, colitis ulcerosa, infectie met het hepatitis C-virus of HIV, of infectieuze endocarditis, zonder geassocieerde vasculitis.4
Vaak wordt een orgaanbiopsie uitgevoerd, gewoonlijk van de nieren, om de diagnose te bevestigen.3,4

Inleiding tot AAV
AAV is een zeldzame, ernstige vasculitis van de kleine bloedvaten die meerdere organen aan kan tasten en een hoog overlijdensrisico heeft1
Lees verder
Ziektemechanisme
De wisselwerking tussen de geactiveerde alternatieve complementroute, neutrofielen en C5a vormt de kern van de schade aan bloedvaten door AAV2
Lees verder
AAV-behandeling
Een praktijkkader voor de behandeling en het management van AAV-patiënten
Lees verder